A cura di Dario Minotti
Awake Prone Positioning: indicazioni, benefici e criticità

È noto da tempo che la posizione prona migliora significativamente l’ossigenazione e il rapporto PaO₂/FiO₂ nei pazienti con insufficienza respiratoria grave e ARDS. Questo beneficio si basa, in primo luogo, su un effetto gravitazionale: i liquidi presenti nei polmoni tendono a migrare verso le porzioni anteriori, liberando così le regioni posteriori e declivi del parenchima polmonare, che sono le più coinvolte negli scambi gassosi grazie alla maggiore densità alveolare e vascolarizzazione.
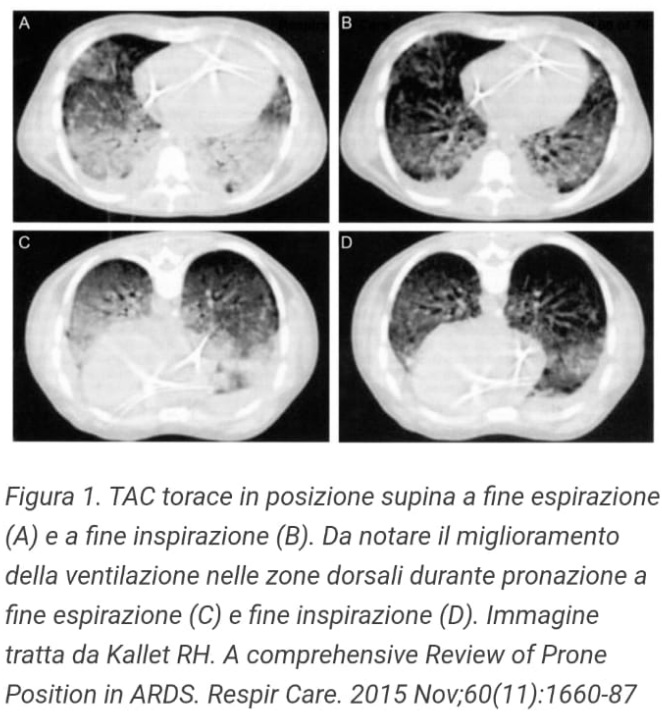
Nella figura 1 si evidenzia un noto beneficio: ventilare queste aree riduce lo shunt polmonare (zone perfuse ma non ventilate), migliorando quindi il rapporto ventilazione/perfusione (V/Q).
Un ulteriore vantaggio della posizione prona deriva dalla redistribuzione del peso cardiaco: il cuore grava sullo sterno e sulle regioni anteriori del polmone, favorendo la riapertura degli alveoli collassati nelle porzioni posteriori.
La pronazione vigile durante la pandemia COVID-19
Durante la pandemia da SARS-CoV-2, la pronazione del paziente vigile (awake prone positioning) è stata ampiamente adottata, sia in terapia intensiva sia nei reparti di degenza ordinaria. L’obiettivo principale era ritardare o prevenire l’intubazione orotracheale.
Per ottenere un beneficio clinico, la posizione prona dovrebbe essere mantenuta per almeno 3 ore a seduta, ripetendo i cicli più volte nell’arco della giornata. È comprensibile, però, che si tratti di una posizione scomoda, soprattutto se associata all’impiego di interfacce NIV o caschi CPAP.
Comfort e strategie di supporto
Per migliorare la tollerabilità, sono state proposte diverse strategie, come l’adozione di bundle multimodali: corretta umidificazione, protezione cutanea, riduzione del rumore ambientale, e utilizzo di sistemi di fissaggio che non limitino la mobilità degli arti.
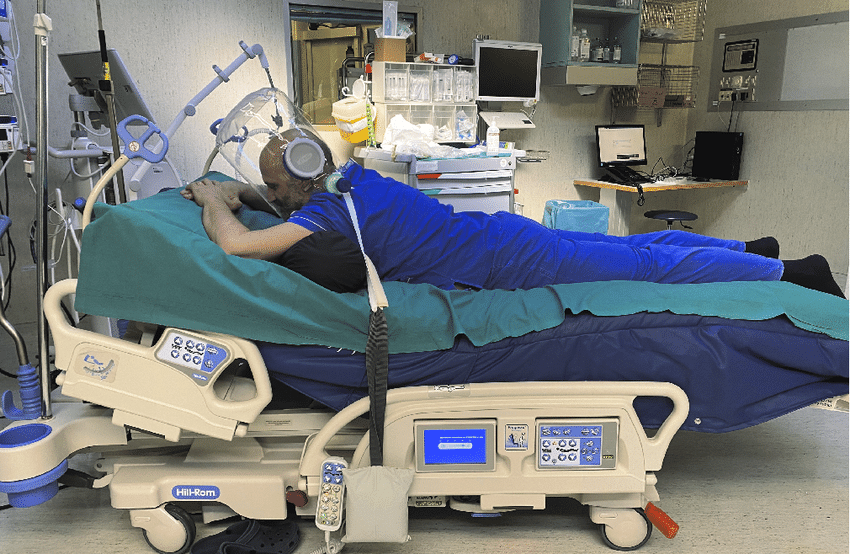
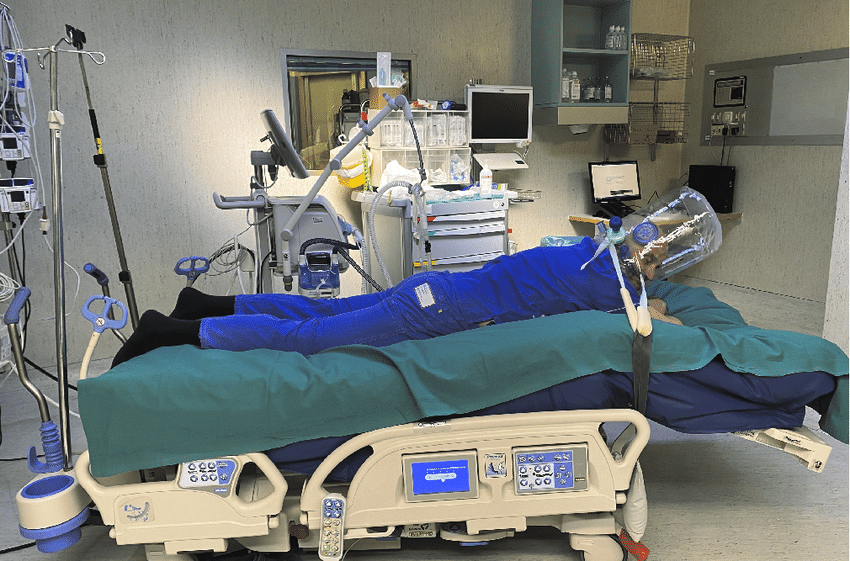
Una delle modalità più efficaci per raggiungere il target minimo delle tre ore è la Dolphin Position (figura 2). In questa configurazione, il paziente viene pronato con la testa nella porzione del letto solitamente occupata dai piedi. Tale disposizione consente di:
- Ottenere un assetto più neutro del rachide (grazie al movimento meccanico del letto);
- Alleviare i punti di pressione (posizione leggermente in Trendelemburg);
- Migliorare il campo visivo (rimuovendo la pediera del letto).
Questa posizione richiede una buona collaborazione e tono muscolare da parte del paziente.
Ulteriori accorgimenti includono:
- Ruotare lo scafandro CPAP di 180°, per rendere più accessibili connessioni e valvola PEEP, riducendo il rischio di disconnessioni accidentali.
- Utilizzare cuscinetti facciali per aumentare il comfort.
La pronazione del paziente intubato: benefici e complicanze
Nei pazienti intubati e sedo-curarizzati, l’esperienza accumulata durante la pandemia ha evidenziato non solo i benefici della pronazione, ma anche la necessità di prevenirne le complicanze, tra cui:
1. Lesioni da pressione
Le più frequenti sono localizzate a livello del volto, del torace, delle creste iliache, delle ginocchia e del dorso dei piedi. La prevenzione include:
- Applicazione di film idrocolloidi extrasottili;
- Utilizzo di materassi a cessione d’aria e supporti antidecubito modellabili;
- Protezione del volto con cuscini ad alta compliance, evitando il contatto diretto con gli occhi (per prevenire lesioni oculari, seppur rare ma gravi).
2. Dislocazione di dispositivi
Durante la rotazione del paziente, è fondamentale fissare adeguatamente:
- Il tubo endotracheale, preferibilmente sulla rima labiale controlaterale al lato verso cui avverrà la rotazione, così da risultare visibile e accessibile una volta in posizione prona.
- I cateteri venosi centrali con doppio ancoraggio sutureless, sia prossimale che distale, per dissipare eventuali trazioni.
- Il sondino nasogastrico (SNG) ben fissato e gestito dall’operatore alla testa, insieme a TET e CV inseriti nel collo.
- I drenaggi (toracici, addominali, ECMO, CRRT…) devono essere orientati verso i piedi del letto, in posizione mediale, per limitarne i movimenti.
Tutti questi accorgimenti valgono sia per la pronazione che per la supinazione.
Deficit neuromuscolari: un’eredità silenziosa
Negli ultimi anni, l’attività di follow-up ha evidenziato un crescente numero di deficit neuromuscolari tra i pazienti dimessi dalla terapia intensiva. Le complicanze più frequenti sono:
1. Danni al plesso brachiale
Solitamente i danni al plesso brachiale sono correlati alla posizione del nuotatore (figura 3), in cui il braccio è sollevato e il capo ruotato controlateralmente. Una recente metanalisi ha evidenziato un’incidenza di lesioni permanenti tra il 4% e l’11% dei pazienti. (Binda F, Gambazza S, Marelli F, et al. Upper limb peripheral nerve injuries in patients with ARDS requiring prone positioning: A systematic review with proportion meta-analysis. Intensive Crit Care Nurs. 2024 Dec:85:103766. doi: 10.1016/j.iccn.2024.103766. Epub 2024 Aug 10.)
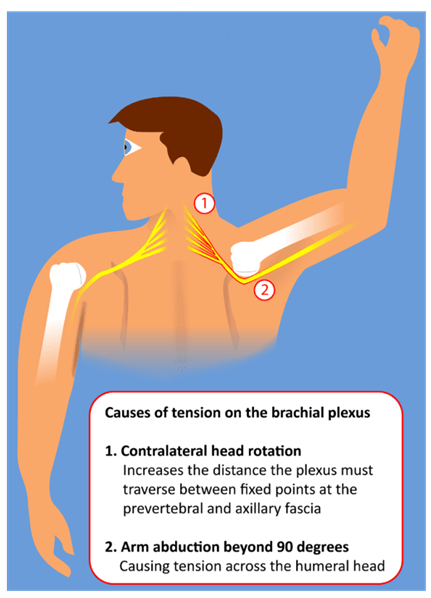
Nel nostro centro, dal 2020, é stata abbandonata questa posizione, preferendo mantenere entrambe le braccia lungo il corpo per l’intera durata della pronazione. I dati raccolti indicano un netto calo delle sequele, che, se presenti, sono lievi e non invalidanti.
2. Meralgia parestesica
Consiste in dolore urente e parestesie nella faccia antero-laterale della coscia, causata da compressione del nervo cutaneo femorale laterale. Per prevenirla, si consiglia di evitare cuscini a livello pelvico e di utilizzare una lieve posizione di anti-Trendelemburg.
3. Deficit dello SPE (nervo sciatico popliteo esterno)
Questa condizione, conosciuta come “piede cadente”, può esitare in un danno motorio permanente, con impossibilità alla dorsiflessione. È essenziale mantenere i piedi a 90° di flessione e garantire un leggero piegamento delle ginocchia, eventualmente utilizzando cuscini sotto il dorso del piede.
Conclusioni
Come spesso diciamo nel nostro team, non siamo noi a decidere come pronare, ma è il paziente che ce lo impone: in base alle sue caratteristiche antropometriche, alle patologie e ai dispositivi in uso, dobbiamo adattare la tecnica per garantire la massima efficacia e sicurezza.
Il nostro compito non è solo applicare la pronazione, ma prevenirne attivamente le complicanze, migliorare il comfort e facilitare il recupero funzionale, anche a lungo termine.
Un caro saluto a tutti,
Dario