A cura di Enrico Bulleri
Quantificare lo sforzo inspiratorio può essere utile in molti aspetti dell’assistenza alla persona in ventilazione meccanica. Basti pensare che rappresenta il primo passo per capire se il livello di pressione di supporto impostato è adeguato all’obiettivo clinico, oppure l’importanza che riveste questo dato nella rilevazione precoce del P-SILI (Patient Self Inflicted Lung Injury).
Un livello normale o accettabile di sforzo respiratorio in ventilazione meccanica è generalmente descritto come:
- pressione muscolare (Pmus) compresa tra 5 e 10 cmH2O [ 1 ];
- pressure time product (PTP) tra 50 e 150 cmH2O·s·min-1 [ 1-3 ];
- work of breathing (WOB) compreso tra 2,4 e 7,5 J·min-1 o 0,2 e 0,9 J·L-1 [ 4 ].
In ambito clinico, tuttavia, questi dati molto utilizzati nella ricerca sono difficili o impossibili da monitorare [ 5 ].
La domanda sorge quindi spontanea: durante la pratica quotidiana al letto dell’assistito, senza monitoraggi respiratori particolarmente avanzati, è possibile misurare con attendibilità lo sforzo inspiratorio? Fortunatamente sì!
I parametri che aiutano, con più o meno precisione, in questo monitoraggio sono:
- P 0,1
- PMI
- Flow Index
- ∆Pes
P 0,1
Rappresenta la variazione negativa della pressione nelle vie aeree, generata da un’occlusione di fine espirazione durante i primi 100 millisecondi dello sforzo inspiratorio (immagine 1). Si utilizza come indicatore del drive respiratorio centrale [ 6 ], cioè del livello di attivazione del centro del respiro. Tanto maggiore è il drive respiratorio, tanto maggiore sarà la forza con cui i muscoli respiratori si contraggono e, quindi, la depressione che essi generano contro una via aerea occlusa. [ 7 ]

Durante ventilazione meccanica assistita, valori di P 0,1 inferiori a 1,6 cmH2O indicano un basso drive respiratorio e di conseguenza potrebbero suggerire che lo sforzo respiratorio è inadeguato [ 9 ]. Un minor valore può derivare da un’eccessiva assistenza del ventilatore, debolezza muscolare o un livello di sedazione elevato. Valori di P 0,1 > 3,5 cmH2O (indicativi di alto drive) si correlano a uno sforzo inspiratorio eccessivo con una sensibilità dall’80% al 92% e una specificità dal 77 % all’89% [ 5 ]. Attenzione agli assistiti che presentano PEEP intrinseca, in quanto il valore di P 0,1 viene sottostimato. In virtù della variabilità di P0.1 di respiro in respiro, dovrebbe essere considerata la media di 3-5 valori.
Alcuni ventilatori (ad esempio Servo-I, Getinge Solna) stimano il valore in base al calo della pressione delle vie aeree durante la fase di innesco del trigger (pertanto il valore è fornito in automatico ad ogni atto). In altri modelli, la misurazione è eseguita su richiesta dell’operatore.
PMI (Pressure Muscle Index)
L’obiettivo del ventilatore, durante PSV, è mantenere il livello di pressione impostato sopra PEEP. Da questo presupposto ne consegue che, più intensa è la forza esercitata dai muscoli durante l’inspirazione, maggiore sarà il flusso erogato dal ventilatore. L’aumento del flusso si traduce in un aumento del volume e conseguente aumento della pressione alveolare di fine inspirazione (Pplat). [ 10 ]
La differenza tra pressione di plateau (Pplat o pausa di fine inspirazione) e pressione di picco attesa (PEEP + PS) è definita PMI. Il valore può fornire una stima (approssimativa per difetto) della forza esercitata dall’assistito (Pmus).
PMI = Pplat – (PS + PEEP)
Un PMI > 6 cmH2O può indicare un intenso lavoro dei muscoli inspiratori (in sistemi respiratori con resistenza normale) [ 11 ]. Viceversa, un PMI < 2 cmH2O o addirittura negativo può indicare un completo trasferimento del lavoro respiratorio al ventilatore, indicando sovra-assistenza. Nella figura 2 si riporta un esempio della misurazione del PMI durante PSV.
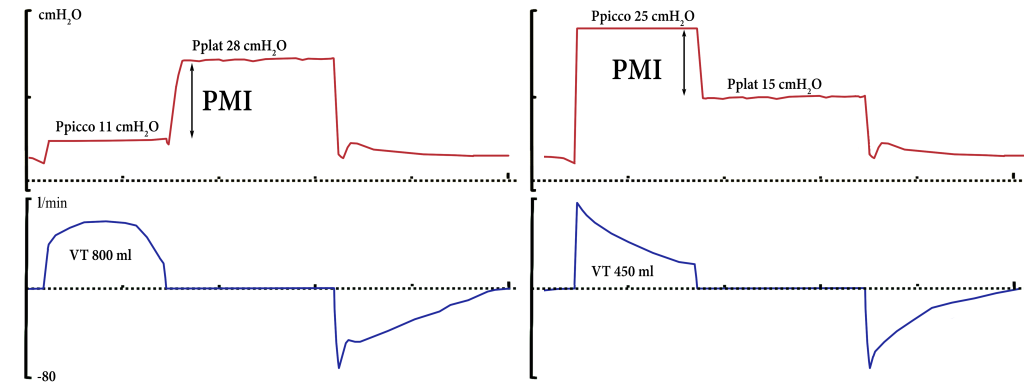
Studi recenti suggeriscono, tuttavia, che uno sforzo inspiratorio eccessivo durante PSV non può essere quantificato con precisione dal PMI. Quest’approccio si dimostra, invece, estremamente valido per lo screening dei soggetti a rischio di attivazione dei muscoli respiratori assente o minima (PMI<2 cmH2O) e quindi per prevenire la disfunzione diaframmatica indotta dal ventilatore. [ 12 ]
Da notare che il PMI valuta solo lo sforzo inspiratorio finale e non lo sforzo complessivo durante l’inspirazione, poiché non tiene conto del carico resistivo inspiratorio. Inoltre, il PMI si può correlare solo all’attività respiratoria che è sviluppata DOPO l’inizio del flusso: ciò che accade prima dell’attivazione del trigger, non producendo incremento del volume di gas polmonare, non influenza la pressione di plateau. Pertanto, un PMI negativo non esclude che l’assistito abbia fatto uno sforzo rilevante per superare il carico soglia dell’autoPEEP.
Flow index
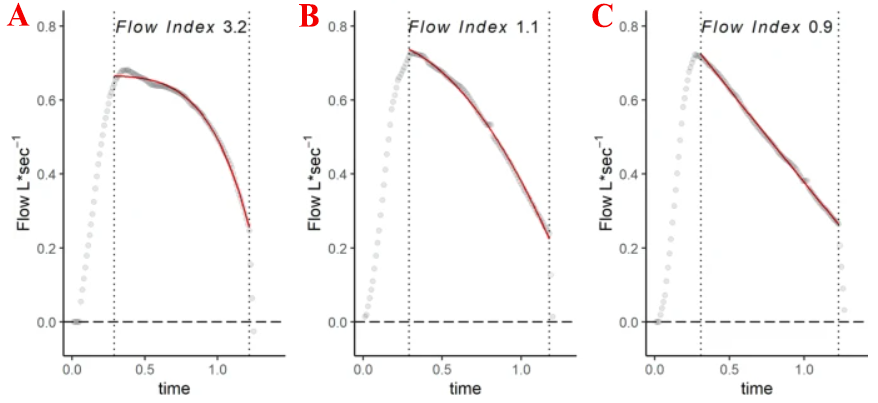
Una valutazione continua del lavoro inspiratorio a carico della muscolatura è possibile osservando il flow index, ovvero la morfologia della curva del flusso inspiratorio [ 13 ].
Il Flow Index descrive numericamente la concavità della curva:
- flow index = 1 quando il flusso inspiratorio diminuisce linearmente.
- Flow index < 1 descrive una forma d’onda con concavità rivolta verso l’alto.
- Flow index > 1 se la curva ha una concavità rivolta verso il basso.
In questo modello, il flusso inspiratorio è funzione del tempo, del picco di flusso (a), della velocità di riduzione del flusso (b) e del parametro
c , che descrive la concavità rivolta verso il basso della fase decrescente dell’onda di flusso inspiratorio.
Il parametro c viene chiamato Flow Index. Immagine tratta da Albani F, et al 2021. [ 13 ]
Se la curva, dopo il picco iniziale, decresce linearmente (figura 3 C) o mostra un decadimento esponenziale (concavità verso l’alto) si può affermare che la forza esercitata dai muscoli respiratori è minima o assente, viceversa, se la curva presenta una concavità verso il basso o un aspetto sinusoidale (figura 3 A e B) si può ipotizzare che il lavoro inspiratorio è svolto in parte o totalmente dall’ assistito.
Ad oggi le evidenze dimostrano che grazie al flow index è possibile capire se il lavoro respiratorio è maggiormente a carico del ventilatore o dei muscoli respiratori, tuttavia, non è definito un cut-off che stabilisce se lo sforzo inspiratorio è normale o eccessivo. [ 13 ]
Per fare un semplice esempio dell’utilizzo del flow index nella pratica quotidiana si propongono due situazione opposte.
1. Se, dopo aver ricollegato l’assistito al ventilatore (es. dopo trial di respiro spontaneo), dovesse persistere un pattern respiratorio caratterizzato da intenso lavoro respiratorio (flusso sinusoidale) è ragionevole avvisare il medico e valutare l’incremento dell’assistenza inspiratoria per defaticare i muscoli.
2. Viceversa, se il soggetto presenta un flusso inspiratorio decrescente sarà importante valutare la possibilità di ridurre il supporto, e porsi l’obiettivo di far lavorare il diaframma al fine di prevenire la disfunzione diaframmatica indotta dal ventilatore (VIDD).
∆Pes
Il gold standard nella valutazione dello sforzo respiratorio è rappresentato dalla pressione esofagea (Pes). Utilizzando un catetere esofageo è possibile stimare con accuratezza la variazione di pressione pleurica durante la respirazione. L’oscillazione inspiratoria della pressione esofagea (∆Pes) è molto facile da misurare (e monitorare in continuo) al letto dell’assistito e può essere visualizzata direttamente sullo schermo di alcuni ventilatori (esempio Hamilton G5 e C6). Se non ricordi come posizionare il catetere esofageo o come verificare la corretta posizione guarda il post del 19/10/2018.
Il valore assoluto di ∆Pes è di circa 2 ± 1 cmH2O inferiore al valore assoluto di Pmus, pertanto, il monitoraggio di Pes consente di rilevare sforzi inspiratori inappropriati con estrema accuratezza [ 5 ], Tenendo conto di tutte le forze che la muscolatura deve vincere durante l’inspirazione: carico soglia, carico elastico e carico resistivo.
Un valore assoluto di ∆Pes < 2 o 3 cmH2O è generalmente considerato un segno di sovrassistenza, debolezza muscolare o sedazione elevata. Viceversa, un valore assoluto di ∆Pes superiore a 10-12 cmH2O è considerato un marker di sotto-assistenza e/o sforzo inspiratorio eccessivo [ 14 ].
Nella figura 4 è raffigurata l’onda della pressione esofagea (curva arancione) di un paziente con normale attivazione (limite inferiore) dei muscoli inspiratori.

Un caro saluto a tutti
Enrico Bulleri
Bibliografia
- Mauri T., Yoshida T., Bellani G., Goligher E., Carteaux G., Rittayamai N., Mojoli F., Chiumello D., Piquilloud L., Grasso S., et al. Esophageal and Transpulmonary Pressure in the Clinical Setting: Meaning, Usefulness and Perspectives. Intensive Care Med. 2016;42:1360–1373.
- Carteaux G., Mancebo J., Mercat A., Dellamonica J., Richard J.-C.M., Aguirre-Bermeo H., Kouatchet A., Beduneau G., Thille A.W., Brochard L. Bedside Adjustment of Proportional Assist Ventilation to Target a Predefined Range of Respiratory Effort. Crit. Care Med. 2013;41:2125–2132.
- Beck J., Gottfried S.B., Navalesi P., Skrobik Y., Comtois N., Rossini M., Sinderby C. Electrical Activity of the Diaphragm during Pressure Support Ventilation in Acute Respiratory Failure. Am. J. Respir. Crit. Care Med. 2001;164:419–424.
- Akoumianaki E., Maggiore S.M., Valenza F., Bellani G., Jubran A., Loring S.H., Pelosi P., Talmor D., Grasso S., Chiumello D., et al. The Application of Esophageal Pressure Measurement in Patients with Respiratory Failure. Am. J. Respir. Crit. Care Med. 2014;189:520–531.
- Carteaux G, Parfait M, Combet M, Haudebourg AF, Tuffet S, Dessap AM. Patient-Self Inflicted Lung Injury: A Practical Review. J Clin Med. 2021; 10 (12): 2738.
- Vaporidi K., Akoumianaki E., Telias I., Goligher E.C., Brochard L., Georgopoulos D. Respiratory Drive in Critically Ill Patients. Pathophysiology and Clinical Implications. Am. J. Respir. Crit. Care Med. 2020;201:20–32.
- http://www.ventilab.org/2013/05/20/p0-1-pressione-di-occlusione-delle-vie-aeree-cosa-e-come-utilizzarla.
- Telias I, Damiani F, Brochard L. The airway occlusion pressure (P0.1) to monitor respiratory drive during mechanical ventilation: increasing awareness of a not-so-new problem. Intensive Care Med. 2018;44:1532–5.
- Bertoni M, Spadaro S, Goligher E.C. Monitoring Patient Respiratory Effort During Mechanical Ventilation: Lung and Diaphragm-Protective Ventilation. Crit Care 2020. 24:106.
- Bulleri E, Fusi C. Guida al monitoraggio della ventilazione meccanica. Triggerlab edizioni. Como 2020.
- Foti G et al. End-inspiratory airway occlusion: a method to assess the pressure developed by inspiratory muscles in patients with acute lung injury undergoing pressure support. Am J Respir Crit Care Med 1997;156:1210–1216.
- Natalini G, Buizza B , Granato A, Aniballi E, Pisani L, Ciabatti G, et al. Non-invasive assessment of respiratory muscle activity during pressure support ventilation: accuracy of end-inspiration occlusion and least square fitting methods. J Clin Monit Comput. 2020, 2: 1–9.
- Albani F, Pisani L, Ciabatti G, Fusina F, Buizza B, Granato A, et al. Flow Index: a novel, non-invasive, continuous, quantitative method to evaluate patient inspiratory effort during pressure support ventilation. Crit Care. 2021;25(1):196.
- Goligher E.C., Dres M., Patel B.K., Sahetya S.K., Beitler J.R., Telias I., Yoshida T., Vaporidi K., Grieco D.L., Schepens T., et al. Lung- and Diaphragm-Protective Ventilation. Am. J. Respir. Crit. Care Med. 2020;202:950–961.