A cura di
Enrico Bulleri
La scelta del volume corrente (VT) durante la ventilazione meccanica nei pazienti con sindrome da distress respiratorio acuto (ARDS) rappresenta un aspetto cruciale della pratica clinica, con l’obiettivo primario di ridurre il rischio di ventilator-induced lung injury (VILI) e migliorare gli esiti clinici.
Lo studio ARDSNet ha introdotto e consolidato il concetto di ventilazione protettiva, basata su un VT di 6 mL/kg di peso corporeo Predetto (PBW) e una pressione di plateau (Pplat) ≤ 30 cmH₂O. Rispetto a strategie con volumi e pressioni più elevati, questo approccio ha dimostrato di ridurre significativamente la mortalità e prevenire il VILI [1]. Tuttavia, le linee guida ATS/ESICM/SCCM raccomandano un intervallo di VT compreso tra 4 e 8 mL/kg PBW, riflettendo sia la variabilità della compliance del sistema respiratorio (Crs) nei pazienti con ARDS sia la complessità dei quadri clinici [2]. Ne deriva che la scelta del VT non può basarsi esclusivamente su un valore fisso.
Continua a leggere: ARDS: davvero 6 mL/kg vanno bene per tutti?Determinare quale VT utilizzare (tra 4 e 8 mL/kg) è molto semplice, ma è importante comprendere la relazione tra compliance e driving pressure (DP).
La compliance rappresenta la distensibilità del sistema respiratorio e nei pazienti con ARDS è correlata alla quantità di alveoli ventilabili: più bassa è la compliance, minore sarà il volume polmonare disponibile per la ventilazione. [3]
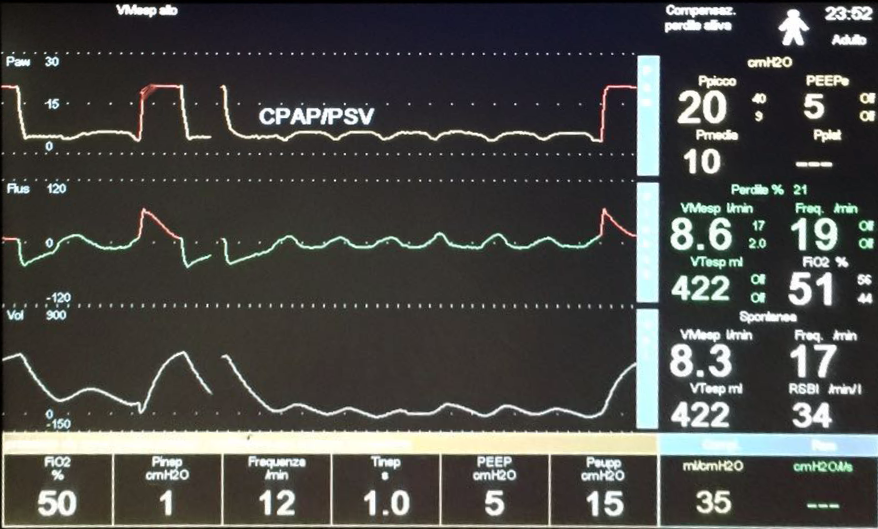
La driving pressure quantifica la distensione alveolare indotta dal VT e, di conseguenza, il rischio di VILI: valori > 14 cmH₂O sono associati a sovradistensione e a peggiori esiti clinici [4,5]. Al letto del paziente, la DP si misura come differenza tra Pplat (pressione alveolare a fine inspirazione) e P0 (pressione alveolare a fine espirazione) (IMMAGINE 1).
Dal punto di vista fisiologico (DP = VT / Crs) Driving pressure e Compliance sono inversamente proporzionali: a parità di volume, minore è la compliance, maggiore sarà la pressione generata negli alveoli dal volume, ovvero la DP.
In altre parole, una DP elevata indica che il VT impostato è troppo grande rispetto allo spazio polmonare disponibile.
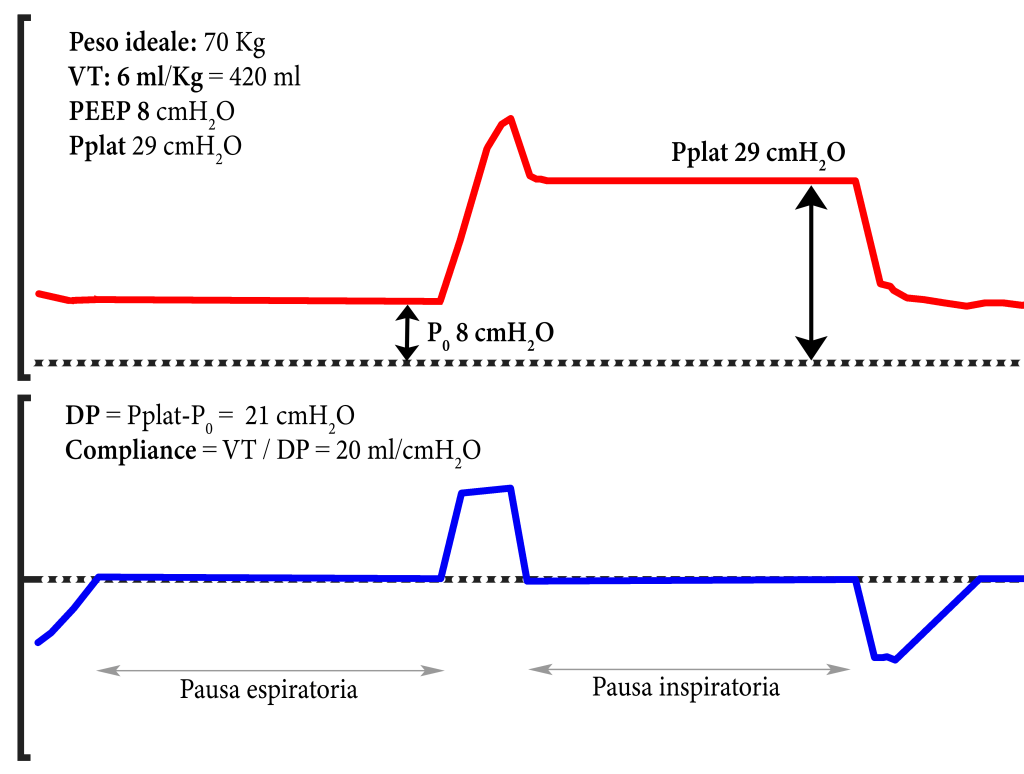
Ad esempio:
- In un paziente di 70 kg con compliance di 20 mL/cmH₂O, un VT di 6 mL/kg (420 ml) genera una DP di 21 cmH₂O (Immagine 1), un valore eccessivo secondo le evidenze attuali. In tali condizioni (quadro molto grave) se non sopraggiunge una grave acidosi respiratoria (pH < 7.15), il VT dovrebbe essere ridotto a 4 mL/kg (280 ml), per ottenere una DP 14 cmH₂O.
- Se, invece, lo stesso paziente avesse una compliance di 40 mL/cmH₂O, un VT di 6–7 mL/kg produrrebbe una DP di 10–12 cmH₂O, consentendogli di rimanere entro i limiti di sicurezza.
Nei casi particolarmente gravi di ARDS, come nell’esempio sopra riportato, in cui il rischio di VILI è concreto, oppure quando vi è il sospetto che la bassa compliance sia dovuta in parte significativa alla gabbia toracica (ad esempio in presenza di obesità grave, versamenti pleurici rilevanti o rigidità della parete toracica), può essere preso in considerazione l’uso del palloncino esofageo per la stima della pressione pleurica. Questo monitoraggio consente di distinguere la quota di pressione applicata al polmone da quella applicata alla parete toracica, permettendo così di ottimizzare VT e PEEP [6,7].
Un’altra importante opzione terapeutica nei casi di ARDS grave è il supporto extracorporeo con ECMO (Extracorporeal Membrane Oxygenation), indicato quando le strategie di ventilazione protettiva non consentono di garantire un’adeguata ossigenazione e ventilazione senza causare ulteriori danni polmonari [8].
Lasciando la discussione di questi sistemi avanzati a post futuri, ricordiamo per ora che l’utilizzo di un VT fisso (ad esempio 6 mL/kg) può risultare eccessivo nei polmoni con bassa compliance, determinando sovradistensione e aumentando il rischio di VILI. L’impiego della DP, tenendo conto della compliance individuale, consente un approccio più personalizzato: modulando il VT per mantenere la DP entro limiti di sicurezza, si garantisce una protezione alveolare più efficace. In sostanza, la DP rappresenta un “limite di sicurezza” dinamico che guida la ventilazione, adattando il VT alle dimensioni del polmone pur rimanendo all’interno dei range raccomandati (4-8 mL/kg).
In sintesi:
- Il range 4–8 mL/kg PBW rappresenta una raccomandazione standard per proteggere il polmone dal danno meccanico.
- impostare 6 mL/kg è un ottimo inizio, ma non basta, si deve valutare la DP.
- La DP consente di personalizzare la scelta del VT in funzione della compliance del sistema respiratorio.
- L’obiettivo è impostare un VT all’interno di questo intervallo che mantenga una DP < 15 cmH₂O.
- Questo approccio è più mirato e sicuro rispetto all’applicazione di un VT standardizzato.
Reference
- Acute Respiratory Distress Syndrome Network; Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BT, Wheeler A. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000 May 4;342(18):1301-8. doi: 10.1056/NEJM200005043421801.
- Fan E, Del Sorbo L, Goligher EC, et al. An Official American Thoracic Society/European Society of Intensive Care Medicine/Society of Critical Care Medicine Clinical Practice Guideline: Mechanical Ventilation in Adult Patients with Acute Respiratory Distress Syndrome. Am J Respir Crit Care Med. 2017;195(9):1253–1263. DOI: 10.1164/rccm.201703-0548ST.
- Gattinoni L, Pesenti A. The concept of “baby lung”. Intensive Care Med. 2005 Jun;31(6):776-84. doi: 10.1007/s00134-005-2627-z. Epub 2005 Apr 6. PMID: 15812622.
- Amato MBP, Meade MO, Slutsky AS, et al. Driving Pressure and Survival in the Acute Respiratory Distress Syndrome. N Engl J Med. 2015;372(8):747-755. DOI:10.1056/NEJMsa1410639.
- Xie J, Jin F, Pan C, Liu S, Liu L, Xu J, Yang Y, Qiu H. The effects of low tidal ventilation on lung strain correlate with respiratory system compliance. Crit Care. 2017 Feb 3;21(1):23. doi: 10.1186/s13054-017-1600-x. PMID: 28159013; PMCID: PMC5291981.
- Brochard L, Slutsky A, Pesenti A. Mechanical Ventilation to Minimize Progression of Lung Injury in Acute Respiratory Failure. Am J Respir Crit Care Med. 2017;195(4):438-442. DOI:10.1164/rccm.201606-1174CP.
- Talmor D, Sarge T, Malhotra A, et al. Mechanical ventilation guided by esophageal pressure in acute lung injury. N Engl J Med. 2008;359(20):2095‑2104.
- Combes A, Hajage D, Capellier G, et al. Extracorporeal membrane oxygenation for severe acute respiratory distress syndrome. New England Journal of Medicine. 2018 May 24;378(21):1965-1975. doi: 10.1056/NEJMoa1800385.




 Oggi propongo con molto piacere il contributo offerto a Triggerlab da un caro amico e collega, Stefano Parise, infermiere specialista clinico in medicina intensiva presso l’ente ospedaliero cantonale di Lugano (CH).
Oggi propongo con molto piacere il contributo offerto a Triggerlab da un caro amico e collega, Stefano Parise, infermiere specialista clinico in medicina intensiva presso l’ente ospedaliero cantonale di Lugano (CH).



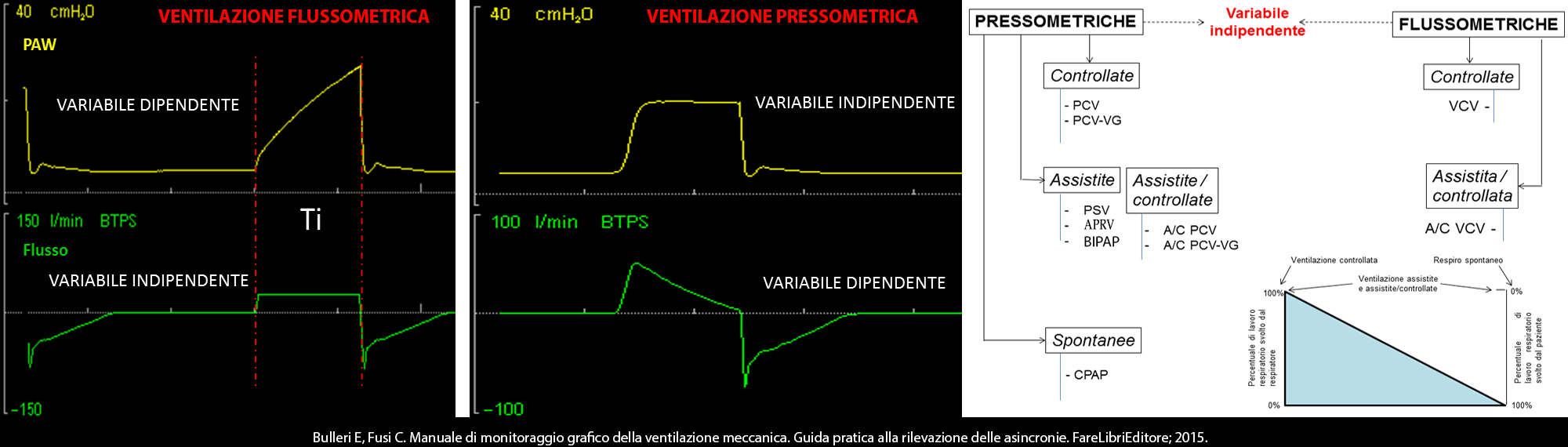
 Come alcuni di voi sanno, da qualche anno mi occupo con Cristian di formazione sul monitoraggio grafico della ventilazione, questo mi ha portato ad incontrare centinaia di colleghi e ad avere una visione sempre più dettagliata delle difficoltà che incontrano per sviluppare questo tipo di competenza nelle loro unità operative.
Come alcuni di voi sanno, da qualche anno mi occupo con Cristian di formazione sul monitoraggio grafico della ventilazione, questo mi ha portato ad incontrare centinaia di colleghi e ad avere una visione sempre più dettagliata delle difficoltà che incontrano per sviluppare questo tipo di competenza nelle loro unità operative.